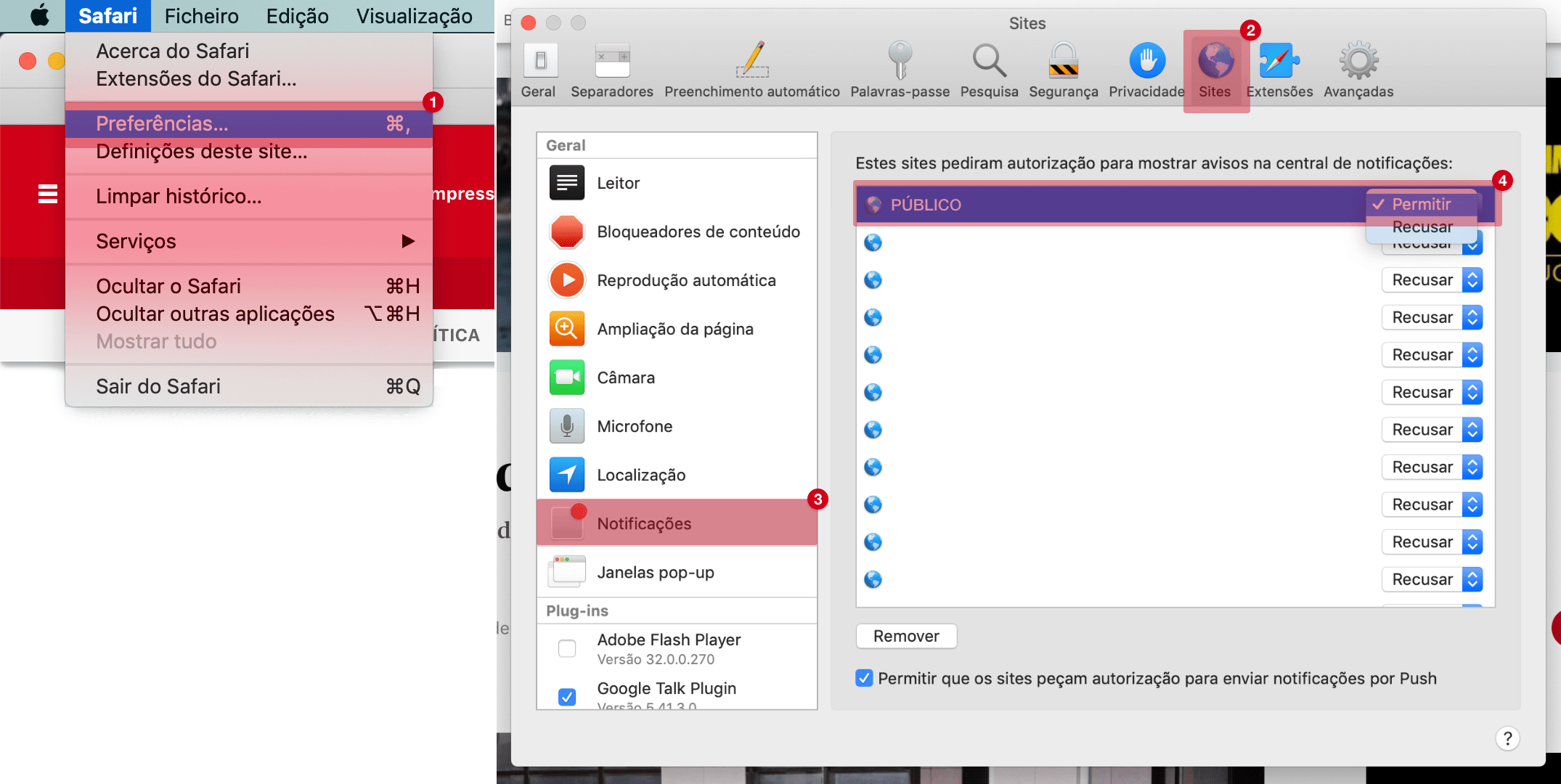
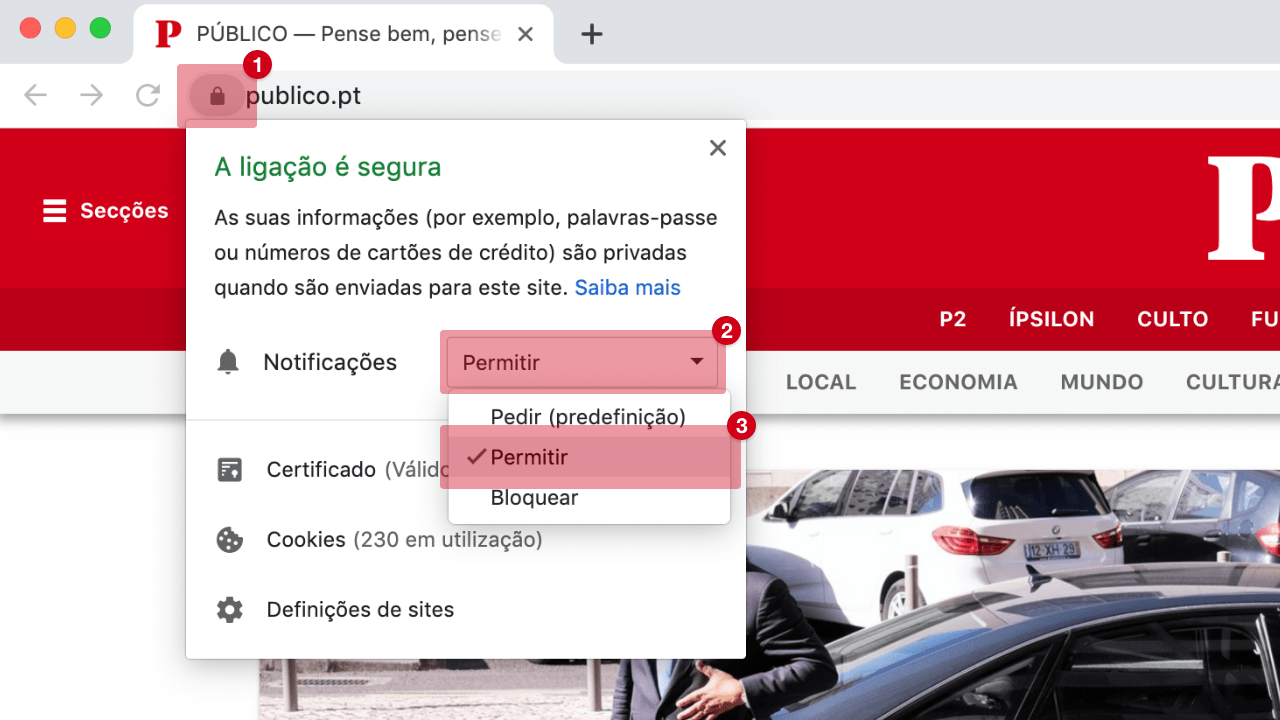
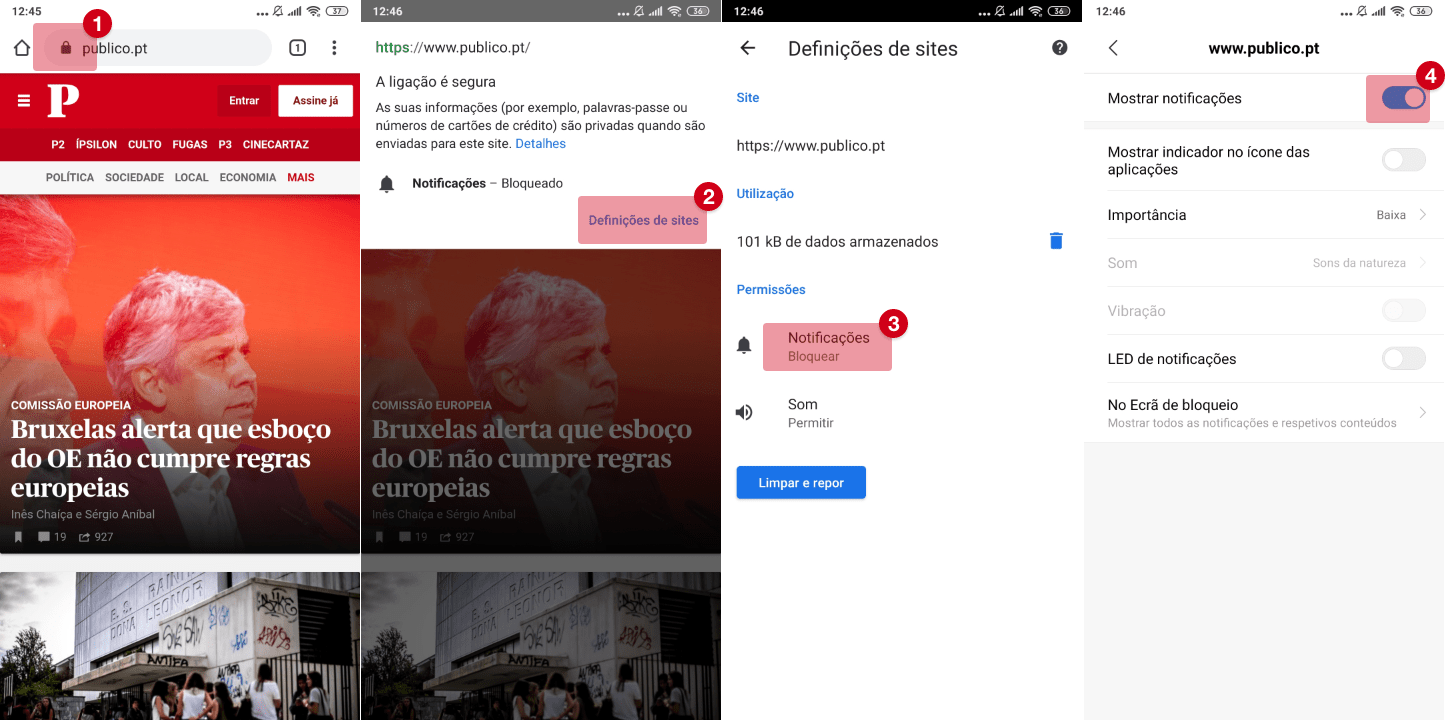
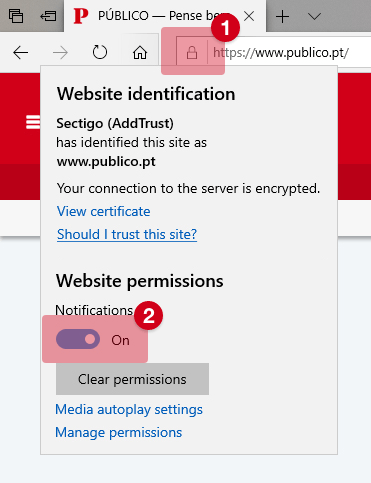
Serviço de Urgência Hospitalar: lições da pandemia covid-19
A quebra da afluência ao SU em tempo de pandemia mostra que é possível a redução significativa de doentes não urgentes, com melhoria dos resultados no atendimento. Necessitamos de uma avaliação honesta das necessidades do atendimento em ambiente de SU e de desencadear uma nova cultura nos utentes de mais parcimónia no acesso a este serviço.
Serviço de Urgência Hospitalar – o que é e como funciona?
O Serviço de Urgência Hospitalar (SU) é um serviço público de atendimento de doentes agudos, com cobertura nacional, com uma distribuição de serviços baseada na densidade populacional e nas distâncias (em tempo de acesso) das localidades aos serviços. O SU está estruturado com três tipos de estruturas de diferenciação crescente: urgência básica, médico-cirúrgica e polivalente. Cada uma destas urgências tem meios, quer logísticos quer de recursos humanos, com diferenciação crescente da urgência básica até à polivalente. A caracterização do SU está bem explicitada num parecer da Entidade Reguladora da Saúde de fácil consulta online.
A rede de SU a nível nacional está planeada de forma razoável e sensata, como se pode constatar com o parecer da Entidade Reguladora da Saúde. O acesso ao SU é livre, ou seja, além dos doentes referenciados por outras unidades hospitalares, centros de saúde ou emergência médica, qualquer utente, por vontade própria, pode aceder a este serviço. Esta liberdade de acesso leva a que frequentemente o SU fique saturado, com aumentos dos tempos de espera no atendimento e consequente aglomeração de doentes com diminuição da qualidade do serviço prestado.
A forma de gerir e priorizar o atendimento dos doentes foi implementar uma triagem na sua admissão, tentando classificá-los de acordo com prioridades clínicas, que se denomina de triagem de Manchester. De forma muito simples, podemos classificar a triagem de Manchester como um método que permite estabelecer uma prioridade clínica com base na identificação de problemas (hemorragia, falta de ar, dor torácica, dor abdominal, etc.). Este processo de triagem não é baseado em diagnósticos, mas em queixas clínicas que conduzem à classificação dos doentes em cinco níveis de prioridade, a que são atribuídas cores (azul, verde, amarelo, laranja e vermelho). Para cada cor, há um objectivo de tempo máximo de espera para atendimento do doente. E assim se gere a priorização do atendimento no SU.
Quais os problemas do Serviço de Urgência?
As grandes críticas ao SU, por parte dos utentes, estão relacionadas com tempos de espera e dificuldades de meios e recursos. As criticas ao SU por parte dos profissionais concentram-se no excesso de doentes, principalmente doentes sem critérios de gravidade, dificuldade em termos de meios (gabinetes disponíveis, bloco operatório, meios complementares de diagnóstico) e recursos humanos insuficientes (auxiliares de acção médica, enfermeiros, técnicos de diagnóstico, médicos). Na verdade, o que acontece é que a possibilidade de livre acesso ao SU faz com que estes serviços fiquem sobrelotados e daí o descontentamento dos utentes e profissionais. O factor mais importante na perda de eficiência do SU não é a falta de recursos, mas o número exagerado de doentes que acorrem a este serviço.
A afectação de profissionais médicos ao SU constitui uma dificuldade enorme em termos de gestão de recursos humanos. Os médicos especialistas hospitalares têm por definição de horário 12 horas semanais afetas ao SU e, por vezes, até 24 horas. Dada a crónica falta de recursos humanos no SU, os especialistas fazem habitualmente mais 12 horas extraordinárias por semana e as horas extraordinárias tornaram-se, deste modo, horas necessárias para compensar a falta de recursos.
Quando se faz uma contabilização do tempo dedicado ao SU pelos especialistas hospitalares, percebemos que na quase totalidade dos casos metade do seu horário semanal é investido no SU (horas efectivas acrescidas de folgas e descansos compensatórios). Assim, por exemplo, um cirurgião passa metade do seu horário no SU em vez de aumentar a sua disponibilidade para realizar consultas e cirurgias. Por outro lado, há uma tendência para hipertrofiar os recursos humanos dos serviços, de forma a tentar acautelar as necessidades do SU sem que isso se repercuta na produtividade do trabalho hospitalar electivo. A redução do número de doentes no SU levaria a uma reformulação das equipas com ganhos em termos de recursos humanos necessários.
Como a pandemia covid-19 afectou o SU?
A pandemia covid-19 teve como consequência uma diminuição significativa das admissões no SU. Comparando os primeiros 15 dias após o início do estado de emergência com os 15 dias homólogos de 2019 objectiva-se uma diminuição na afluência ao SU de 50%. Esta diminuição distribui-se equitativamente em todas as classes de prioridade. Estes dados significam que, mesmo nos casos dos doentes mais graves, se registou uma diminuição das admissões para metade. O desejável seria que apenas as admissões não urgentes, casos dos doentes classificados com cor azul e verde, fossem reduzidas para valores residuais e se mantivessem as admissões dos doentes verdadeiramente urgentes: as cores amarela, laranja e vermelha. A verdade é que o simples facto de termos de lidar com uma situação pandémica, nova, desconhecida, geradora de receios, levou a que os utentes reduzissem em 50% as idas ao SU, embora com custos humanos notáveis pela diminuição da procura pelos doentes realmente urgentes.
Teremos forma de controlar o número de doentes admitidos no SU, com consequente melhoria do serviço e diminuição da necessidade dos recursos humanos, contribuindo, assim, para uma melhoria em termos de eficiência do SU e aproveitamento destes recursos humanos em tarefas electivas?
O exemplo inglês: no Reino Unido, a estrutura de atendimento urgente está dividida em dois níveis de assistência: centros de atendimento urgente e de atendimento emergente. A população tem ao seu dispor dois números telefónicos de apoio: um numero geral para aconselhamento e encaminhamento dos doentes (como a Saúde 24 em Portugal) e um número para emergências (como o nosso 112).
Os centros de atendimento urgente recebem doentes encaminhados pela linha telefónica e médicos de família, e doentes que acedem livremente. Estes centros atendem situações clínicas com prioridades tipo azul, verde ou amarelo da triagem de Manchester, podendo em caso de necessidade reencaminhar para os centros de emergência, e por vezes funcionam apenas 12 horas por dia, ou seja, não há uma necessidade absoluta de estarem abertos 24 horas. Neste tipo de registo, as situações menos críticas serão de preferência observadas e orientadas pelo médico de família, sem recurso ao centro de atendimento urgente.
Os centros de atendimento emergente recebem doentes traumatizados ou com situações clínicas potencialmente comprometedoras da vida ou de órgão (perda de consciência, dor torácica, alergia grave, hemorragia não controlável, estado confusional, etc.), que são encaminhados pelos serviços de emergência médica (INEM local) ou por transferência dos centros de atendimento urgente. Esta estrutura de referenciação de doentes, com o atendimento telefónico e a impossibilidade de acesso directo aos centros de emergência – serviços mais diferenciados –, permite a possibilidade de optimização dos serviços e recursos com melhoria clara das prestações.
E por cá, vamos mudar o modelo?
Está claro que as prestações do nosso SU estão longe do desejável e a questão central não é a limitação de recursos, mas o número não controlado de utentes. A quebra da afluência ao SU em tempo de pandemia mostra que é possível a redução significativa de doentes não urgentes, com melhoria dos resultados no atendimento. Necessitamos de uma avaliação honesta das necessidades do atendimento em ambiente de SU e desencadear uma nova cultura nos utentes de mais parcimónia no acesso a este serviço.
Podemos aproveitar as linhas telefónicas existentes (Saúde 24 e 112) e melhorar a referenciação ao SU e, em simultâneo, criar uma rede eficaz de serviços de urgência básicos. Definir os SU polivalentes como serviços de grande diferenciação, reformulando os seus recursos e atendendo apenas as situações realmente urgentes. Investir na concentração do atendimento urgente em diversas especialidades com melhor gestão de recursos, exemplo das urgências metropolitanas nas áreas da gastrenterologia, oftalmologia e urologia e outras especialidades. Investir na criação de quadros médicos próprios e com carreira definida e legislada (implementar a especialidade de Medicina de Urgência e Emergência).
A pandemia é uma janela de oportunidade para a reformulação do SU em Portugal, será que a vamos aproveitar? Vamos pensar em eficiência e eficácia e melhorar uma área de cuidados clínicos tão crítica como o SU, criando uma nova cultura de utilização por parte dos utentes e implementando medidas de melhoria nos serviços.