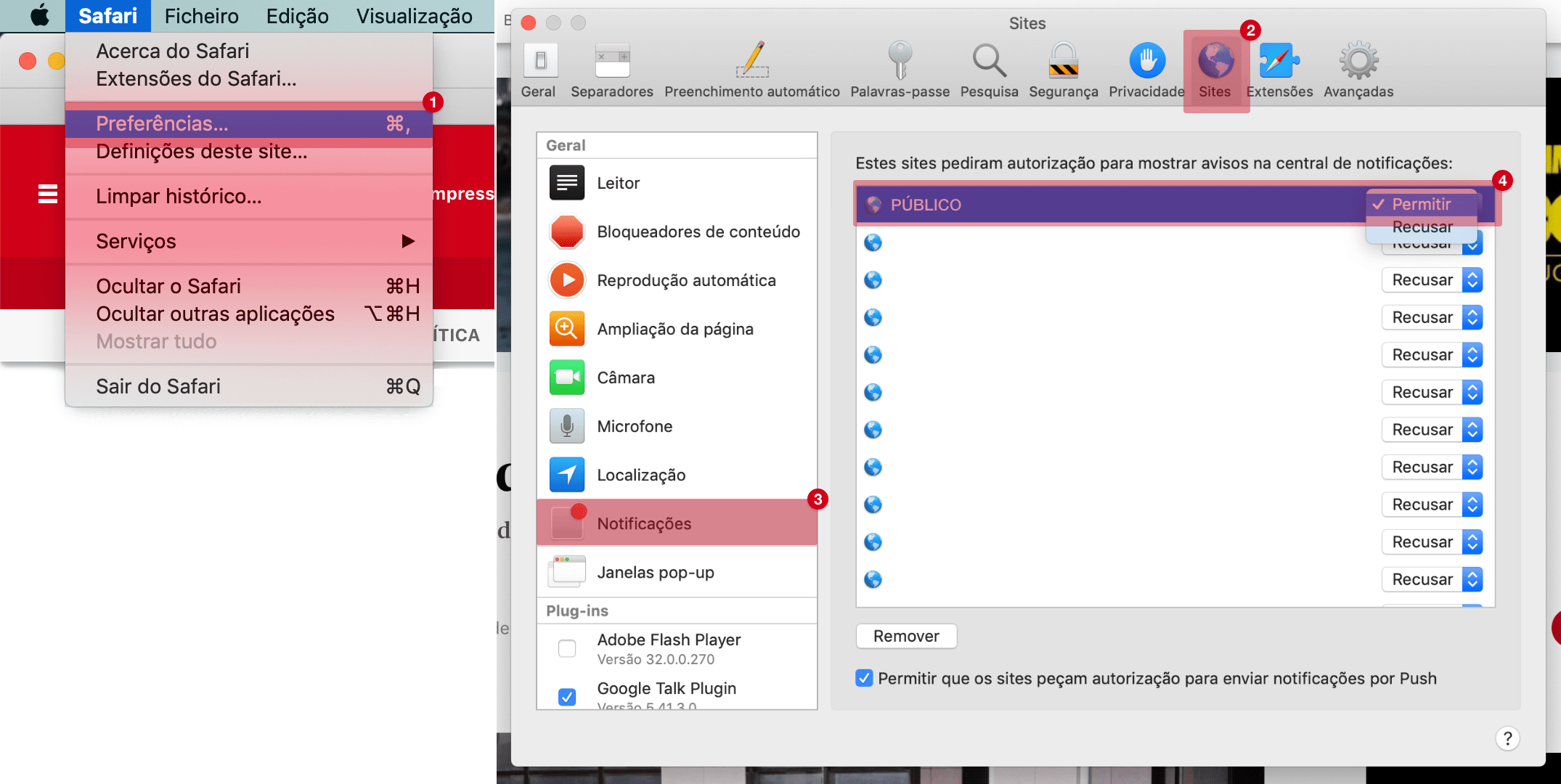
SNS começa em breve a partilhar dados de saúde dos utentes com o grupo CUF
Projecto-piloto é o primeiro passo para pôr em prática o Registo de Saúde Electrónico, que estará pronto até Junho de 2025, garante SPMS.
- Perguntas e respostas: Os nossos dados de saúde vão ser partilhados a nível europeu. Estamos protegidos?
Está para breve a formalização de um projecto-piloto entre o Serviço Nacional de Saúde (SNS) e o grupo CUF para partilha de dados dos utentes. O projecto está “desenvolvido tecnologicamente” e espera apenas formalização para avançar. A informação foi avançada ao PÚBLICO pelos Serviços Partilhados do Ministério da Saúde (SPMS).
A partilha já tinha começado a ser testada, mas apenas na vertente dos medicamentos — nos últimos meses, os médicos das unidades CUF passaram a poder aceder ao historial dos medicamentos prescritos no SNS e vice-versa.
Depois da formalização do protocolo, os profissionais de saúde passarão a poder a aceder também ao restante processo clínico do utente: resultados de exames, análises, entre outros. Mas a SPMS deixa uma ressalva: os dados “são do utente e só serão partilhados com o seu consentimento”.
Este é um primeiro passo na direcção da operacionalização do Registo de Saúde Electrónico (RSE) — um processo clínico digital único que acompanha o utente, independentemente do sector da saúde em que procura cuidados. Ou seja, instituições de saúde públicas, privadas e do sector social passam a poder, em qualquer momento, aceder ao processo clínico completo de cada utente.
O RSE é um dos principais projectos com foco na “Transição Digital da Saúde”, a serem desenvolvidos pela SPMS, com o apoio do Plano de Recuperação e Resiliência. São 300 milhões de euros a dividir por 117 projectos.
O projecto deveria estar pronto já no final do ano de 2024, mas o prazo revelou-se demasiado curto, já que foi necessário “ir ao mercado”. "A capacidade de execução de todos os procedimentos inerentes de concursos públicos não é fácil", justifica Sandra Cavaca, presidente da SPMS.
O novo prazo para tudo estar operacional é o dia 30 de Junho de 2025 — meta que a SPMS garante que irá cumprir.
Três anos e meio para coser uma enorme manta de retalhos informática
Para que o Registo de Saúde Electrónico esteja operacional, é necessário que as instituições de saúde “falem a mesma língua”, em termos digitais.
Algo que não acontece, no momento, nem dentro do sector público. Os profissionais do SNS têm de lidar diariamente com uma manta de retalhos de softwares, muitos deles obsoletos e que não comunicam entre si.
Um inquérito feito, no ano passado, pela Associação Nacional das Unidades de Saúde Familiar (USF-NA) aos 615 coordenadores de USF em actividade nesse período concluiu que a interoperabilidade entre programas informáticos em uso nas USF era um dos problemas mais importantes a resolver, com uma pontuação de 4,34 em 5 na escala de importância.
Nos hospitais, os problemas são semelhantes, numa escala ainda maior. “Há hospitais que têm até 70 softwares diferentes com informação clínica”, conta ao PÚBLICO Henrique Martins, que presidiu à SPMS entre 2013 e 2020.
“Um para radiologia, um para o laboratório, outro para a anatomia patológica, um para as consultas, às vezes na urgência é diferente do que o que está nos internamentos.” “A informática na saúde é uma coisa altamente complexa”, conclui o ex-responsável, agora investigador do Iscte-IUL.
Mesmo para gestão da informação dos utentes, apesar de a SPMS ter um software próprio — o SClínico —, ao longo dos anos houve instituições do SNS a comprar softwares privados para fazer o mesmo trabalho. No final do ano passado, havia ainda seis hospitais do SNS que não utilizavam o SClínico. O Centro Hospitalar de Lisboa Norte, de que faz parte o Santa Maria, era um deles.
Mas, para haver um registo de saúde do utente acessível a qualquer unidade, era necessário uniformizar os sistemas. É isso que tem sido feito nos últimos meses. "O desígnio é que todos os que não são passem a fazer parte do universo SPMS", explica a presidente do organismo.
Sistemas do SNS actualizados até ao fim do ano. “É como um comboio em andamento”
Mas o problema dos sistemas informáticos do SNS não está apenas na falta de interoperabilidade: os profissionais de saúde queixam-se também de uma enorme lentidão na resposta e de falhas de rede muito frequentes.
O relatório da USF-NA indica que, em 2022/2023, as falhas informáticas ocorreram ainda com mais frequência de que no período homólogo anterior: todas as USF tiveram pelo menos uma falha nos 12 meses anteriores.
As falhas ocorreram mais de 11 vezes em 71% das USF. E o número de unidades em que as falhas foram “mais de 50” subiu significativamente: de 16% em 2020/21 para 26,3% em 2022/2023.
A presidente dos Serviços Partilhados do Ministério da Saúde assume que os sistemas públicos precisam de modernização urgente. E diz estar a proceder a essa modernização.
O primeiro passo é passar todas as instituições do SNS para o sistema de informação “SONHO v2/SClínico”, uma versão melhorada das aplicações informáticas que sustentam a actividade assistencial do ponto de vista administrativo e clínico.
A “nova” versão, na verdade, já existe desde 2019, mas ainda há 23 organizações de saúde a utilizar a versão original, criada na década de 1990. Por isso, durante o ano de 2024, a SPMS está a proceder à actualização do sistema em todo o SNS, com recurso a verbas nacionais.
“Em paralelo, estamos com o PRR a transformar estes sistemas que têm tecnologias mais antigas em tecnologias de ponta. Essas tecnologias de ponta é que são de facto financiadas pelo PRR”, explica Sandra Cavaca.
O grande desafio é fazer a transição sem perturbar o funcionamento normal dos sistemas. “Isto é um comboio em andamento”, diz a responsável. “Não podemos deixar cair os sistemas que temos”.
O objectivo, no final, é descontinuar as aplicações actuais e substituí-las por softwares mais modernos, pensados com standards de interoperabilidade para que qualquer empresa que entre no ecossistema consiga comunicar com os programas — algo que nunca foi acautelado no passado.
Mas para conseguir um sistema integrado, com dados acessíveis em qualquer ponto do país, é necessário centralizar o armazenamento dos dados, que até agora eram armazenados apenas pela instituição que os recolhia.
Para isso, estão a ser construídos dois novos data centers, a acrescentar ao já existente no Porto, de forma a criar redundância: um em Évora, outro no Hospital de Santa Maria.
Segundo a SPMS, os procedimentos para os data centers de Lisboa e Évora “encontram-se em curso, um deles já em fase final e com investimento na ordem de 3,3 milhões de euros”.
Também estão em curso os procedimentos para a infra-estrutura do datalake para utilização secundária da informação (para fins de investigação) e do repositório dos Meios Complementares de Diagnóstico e Terapêutica (MCDT)”.
Privacidade e segurança dos dados será assegurada, garante SPMS
Questionada sobre como será assegurada a privacidade dos dados dos utentes, já que aqueles estarão acessíveis a muitos mais actores, Sandra Cavaca não entrou em pormenores, mas garantiu que será o utente a dar autorização para que os seus dados sejam acedidos.
“Estamos a trabalhar com a CNPD nesse sentido, porque tudo isto tem de estar regulado e isto é uma dificuldade. A parte da construção dos sistemas e difícil, mas é mais difícil o enquadramento jurídico de tudo isto”, admite.
O PÚBLICO pediu uma entrevista à CNPD para saber quais as exigências que colocou à SPMS neste âmbito, mas não recebeu resposta em tempo útil.
Outra das grandes preocupações na construção do Registo de Saúde Electrónico é a cibersegurança. Devido aos dados sensíveis que gere, particularmente valiosos para empresas como seguradoras, a saúde é um dos sectores mais visados pelos cibercriminosos.
A presidente da SPMS assume que a cibersegurança é uma das grandes prioridades do projecto.
“Temos uma coordenação só para a cibersegurança”, com o objectivo de identificar "as acções preventivas que podemos ter para salvaguardar os dados. Estamos, no fundo, a criar mecanismos de monitorização e avaliação dos sistemas. Com a ajuda do PRR”, explica Sandra Cavaca.
Dos 300 milhões atribuídos pelo PRR à transição digital da saúde, a SPMS utilizou 7,5 milhões para a área de cibersegurança — ou seja, 2,5% do valor total.
Ainda sem saber que valor ia ser alocado a essa área, Henrique Martins, antigo presidente daquela instituição, disse ao PÚBLICO que, tendo em conta a sensibilidade dos dados que estão a ser tratados, “pelo menos 10% do investimento tinha de ser para a segurança”.
A SPMS diz que os gastos com cibersegurança não se esgotam no PRR. Mas, questionada sobre o valor total gasto nesta área, no projecto do Registo de Saúde Electrónico, a organização não deu resposta.
Sandra Cavaca deixa, no entanto, um aviso à governação: quando o PRR acabar, é preciso manter as soluções de segurança que forem desenvolvidas, pelo que esse financiamento terá de existir em orçamentos futuros.
Uma revolução digital a ocorrer na saúde
Não é só em Portugal que os nossos dados de saúde estão prestes a ficar mais acessíveis. Em 2028, se for de férias para um país da União Europeia e precisar de ir ao médico, não precisará de repetir exames ou de lhe explicar alergias ou doenças que tenha, como fazia até agora; o médico terá acesso a todo o seu registo clínico, traduzido para a sua própria língua nativa.
Tudo graças à criação do Espaço Europeu de Dados de Saúde (EEDS), cujo regulamento foi aprovado pelo Parlamento Europeu em Abril deste ano.
Trata-se de uma autêntica revolução na área da saúde que se estima que, ao longo dos próximos dez anos, possa poupar cerca de 11 mil milhões de euros à União Europeia — metade, cerca de 5,5 mil milhões, por utilizar os dados de saúde de forma mais eficiente, sem gastar recursos em duplicado.
A outra metade da poupança virá de um melhor uso secundário dos dados de saúde, para investigação científica, inovação e elaboração de políticas.
A médica Sara Cerdas, ex-eurodeputada do Partido Socialista que esteve envolvida nas negociações, considera que esta parte do regulamento é crucial para que a Europa contribua para a inovação. E dá um exemplo: “O cancro é a segunda causa de morte na União Europeia, mas nós apenas sabemos 50% das causas de cancro.”
Com o uso secundário dos dados de saúde de 450 milhões de cidadãos da União Europeia, “poderemos realizar estudos científicos muito mais robustos, muito mais completos e, ao longo do tempo, identificar outros fatores que estejam na causa do cancro”.
Esta informação “irá permitir realizar políticas públicas viradas para a melhor evidência científica”, considera a ex-eurodeputada.
Como é que se põe 27 países a partilhar dados? Portugal está na linha da frente
Mas como é que se põe 27 países, cada um com um sistema de gestão de saúde diferente, a comunicar a este nível, num prazo de apenas seis anos?
O caminho a percorrer é longo. Apesar de todos os problemas conhecidos a nível informático no Serviço Nacional de Saúde, Portugal é um dos países mais avançados a nível de digitalização da saúde na Europa. Em vários países da União Europeia, ainda são utilizados registos em papel.
Por isso, os próximos anos serão de trabalho intenso para chegar à interoperabilidade a nível europeu. Os primeiros passos nesse sentido já tinham sido dados na academia, ainda antes da aprovação do regulamento do Espaço Europeu de Dados de Saúde. Com Portugal na linha da frente.
Nos últimos dois anos, Henrique Martins liderou um projecto europeu com mais de 30 parceiros, através do Iscte, com o objetivo de construir um formato europeu de partilha de dados de saúde — um conjunto de regras para os sistemas de informação comunicarem uns com os outros entre países.
Com uma verba de dois milhões de euros, o XpanDH, que integra o Horizon Europe, programa para o financiamento da investigação e da inovação na UE, começou em Janeiro de 2023 e termina em Dezembro de 2024.
Em Portugal, o Centro Hospitalar Universitário de Santo António, no Porto, é uma das unidades de saúde a testar este formato em tempo real, a par de outras unidades de saúde, como um hospital italiano e uma rede de hospitais na Grécia.
O objectivo é experimentar e começar a definir o formato que vai dar origem ao novo standard europeu, mas também divulgar conhecimento sobre o assunto. “Isto começou por ser uma ideia de 20 a 30 cabeças numa sala algures em Bruxelas e depois algures em Lisboa. Tem de chegar a 300 milhões de cabeças, porque todos os europeus têm de exigir aquilo a que eu chamo ‘activismo dos dados de saúde’.”
Mas ainda há muito por fazer para o Espaço Europeu de Dados de Saúde ser exequível. Na teoria, o regulamento entra em vigor em 2026, com a estrutura MyHealth@EU para a utilização de dados para fins primários prevista para 2028. Já a infra-estrutura para a utilização secundária (HealthData@EU) entrará em vigor em 2030.
Henrique Martins opta, ainda assim, por gerir expectativas: “O RGPD também previa dois anos para implementação, acha que está toda a gente a cumprir o RGPD na Europa? Era bom, maravilhoso. Mas isso não é real, não é assim. Não vale a pena estarmos com ilusões”, avisa o investigador.
Certo é que o EEDS está já a ser construído e é mesmo para ser implementado. Para isso, a Comissão Europeia atribuiu um orçamento de 810 milhões de euros para construir a infra-estrutura que o tornará uma realidade nos próximos anos.